Post ten powstał z myślą o wszystkich, którzy chcieliby się dowiedzieć jak w praktyce (moimi oczami) wyglądał zabieg ablacji w Klinice Zaburzeń Rytmu Serca znajdującej się w Instytucie Kardiologii im. Prymasa Tysiąclecia Kardynała Stefana Wyszyńskiego w Warszawie przy ul. Alpejskiej 42.
Przeszedłem tam dwa takie zabiegi z powodu wrodzonej wady serca zwanej syndromem Wolffa-Parkinsona-White’a (WPW), jednego z kilku zespołów tzw. preekscytacji.
Wiem jak stresująca może być choćby sama myśl o ablacji. Dlatego dzielę się wiedzą i doświadczeniem. Opowiem jak to było w moim przypadku – od wykrycia wady, przez przekroczenie progu szpitala, po zabieg, wypis i dalsze funkcjonowanie.
Spis treści:
Table of Contents
Ważna informacja!
Poniższy wpis, wszystkie informacje, opisy i przytaczane sytuacje dotyczą tylko mojej osoby, są moim osobistym (wyjątkowo subiektywnym) spojrzeniem i nie muszą powtórzyć się w przypadku innych pacjentów.
Nie jestem lekarzem, podana wiedza medyczna nie została w żaden sposób zweryfikowana i stanowi obraz jedynie tego, co sam przeczytałem, usłyszałem, doświadczyłem.
Każdy, nawet błahy przypadek problemów ze zdrowiem, powinien być zawsze konsultowany z lekarzem danej specjalizacji. Moje symptomy mogą diametralnie odbiegać od rzeczywistych powodów podobnych zaburzeń u innych osób, a sposób ich leczenia może być kompletnie odmienny.
Kim jestem?
Nazywam się Michał Pawlikowski, urodziłem się w 1984 r. w Warszawie. Mąż wyjątkowej Beaty, tata wspaniałej kilkutygodniowej Hani 🙂 Zajmuje się szeroko pojętą „informatyką”, w wolnej chwili m.in. pogrywam na instrumentach klawiszowych i gitarze elektrycznej.
Trafiłeś właśnie na stronę mojego bloga technicznego, omawiam tu różne aspekty meandrów mojego życia zawodowego – baz danych, systemów big data i technologii chmurowych. Lubię na co dzień pomagać. Lubię również dzielić się wiedzą, także tu w internecie, niemniej jednak robię to zazwyczaj dopiero wtedy, gdy sam nie odnajduję interesujących mnie tematów w sieci…
Dlatego zdecydowałem się opisać tu mój przypadek. Choć nie jest on związany z tym czym się zajmuję, to jednak niewiele można odnaleźć prywatnych relacji pacjentów, szczególnie z kliniki w Aninie.
Niestety jestem gadułą i to dość wylewnym. Nie wstydzę się też opowiadać o osobistych sprawach, szczególnie wtedy gdy mogą one stanowić jakiś przykład dla innych. Dlatego nie będzie to krótki wpis, niemniej jednak z poszanowaniem dla prywatności osób, z którymi miałem styczność.
Jeśli pomagam Tobie w jakiś sposób poniższymi informacjami, zostaw proszę wiadomość pod wpisem. Czerpię siłę z satysfakcji. Odpowiem również chętnie na pytania.
Jak to się zaczęło?
Może dziwnie to zabrzmi, ale od… nogi.
W sylwestra 2018 r. wraz z rodziną zjeżdżaliśmy na nartach w Białce Tatrzańskiej. Podczas gdy stałem ostatni w długiej kolejce do wyciągu, wjechał we mnie rozpędzony narciarz. Do tej pory nie mam więzadła krzyżowego (ACL-LCA), miałem szytą łąkotkę przyśrodkową i więzadło poboczne piszczelowe. Pierwsze półtora miesiąca po wypadku spędziłem prawie w kompletnym bezruchu, przybierając dodatkowych kilka kilogramów. Kolejne sześć tygodni na lekkiej (choć piekielnie bolesnej) rehabilitacji. Wciąż miałem problemy z wyprostem, więc zapisano mnie do specjalistycznego ośrodka sportowego, gdzie rehabilitację porównać można było do intensywnego treningu personalnego… I właśnie po drugim takim treningu, gdy już „odbębniałem odgrzewkę”, nastąpił moment zaskoczenia…
Omdlenie
Zacząłem „odpływać”.
Mroczki przed oczami, nieprawdopodobna duszność i problem z zebraniem myśli. Resztką sił wydusiłem z siebie kilka słów: „coś się dzieje, źle się czuję”. Momentalnie położyli mnie na plecach, unieśli nogi do góry i oparli na pudle do ćwiczeń. Otworzyli okna i przynieśli lód, kładąc go na mojej klatce piersiowej. Nie zasnąłem, ale było bardzo blisko…
Z każdą sekundą czułem jak wracają mi siły. Powiedziano mi, że zacząłem mdleć. Właśnie wtedy uświadomiłem sobie, że to chyba nie jest pierwszy raz. Mniej intensywnie, ale z podobnym odczuciem miałem tak po dwóch biegowych półmaratonach. Na kilka, może kilkanaście minut po samym biegu, coś jakby mnie dopadało, uczucie zmęczenia, problemu z złapaniem oddechu i lekkie zamroczenie. Wtedy jednak wystarczyło położyć się i chwilę odczekać.
Zacząłem się zastanawiać, czy oby moje inne przypadłości, które miewałem sporadycznie podczas biegu, nie są oznaką czegoś poważniejszego. Wszak do tej pory zrzucałem wszystko na garb zbyt słabego przygotowania, odwodnienia i mojej ogólnej kondycji (czyt. permanentnej nadwagi).
Częstoskurcz
Kilka razy w życiu podczas zwykłego „wypadu” biegiem na miasto, zdarzyło się coś bardzo dziwnego. Mianowicie moje serce nagle wyjątkowo przyspieszało. Raz udało mi się nawet wyłapać z pulsometru zapis: 208 bpm. Oczywiście moja wspaniała natura logicznego wyjaśniania spraw wszelakich miała na to odpowiedź… Wszystkie te przypadki były podczas skrajnych warunków, albo piekielnie gorący dzień, albo kilkustopniowy mróz i częstsze oddychanie przez nos. To na pewno kwestia wypocenia i zmęczenia, moja równowaga sodowo-potasowa została wyjątkowo zaburzona i serducho domaga się elektrolitów! No cóż, nic bardziej mylnego…
EKG
Nigdy wcześniej nie miałem EKG, dlatego przeczuwałem, że może być coś jednak nie w porządku. Udałem się do placówki jednej z większych prywatnych klinik w Warszawie.
Co ciekawe, konsultacja z kardiologiem miała się już zakończyć dość dosadnym wyłożeniem przez lekarza wszystkich problemów, jakie dotykają sportowców: co robią źle, jak powinni się przygotowywać, nawadniać i posilać… Ale na wszelki wypadek zlecone zostało EKG spoczynkowe, które wykonano mi po kilku minutach w pokoju obok.
Lekarz zapraszając mnie po chwili z powrotem do siebie, miał już zupełnie inną minę… Może było mu troszkę dziwnie po tym jak przychylał się do mojej teorii z kiepskim przygotowaniem. Czułem jak ciśnienie mi skoczyło, tętno przyspieszyło. W myślach już tylko jedno zdanie: „dajesz gościu, wal!”.
Poprosił mnie abym usiadł, w ręku trzymał zapis z elektrokardiogramu. Wpatrując się w wyniki, wypowiedział spokojnym głosem:
Proszę Pana, zapis EKG jest nieprawidłowy. Ma Pan wadę serca.
Przez kolejnych kilkanaście minut dowiadywałem się jak pracuje serce, którędy przebiegają szlaki przewodzące, czym są pęczki i na czym polega moje „krótkie spięcie” zwane dalej „WPW”. Wyszedłem z gabinetu trzymając skierowanie do szpitala i z gotującą się głową układającą już zdania, które miałem za chwilę wypowiedzieć do mojej połówki… (będącej w połowie czwartego miesiąca ciąży)
Zespół Wolffa-Parkinsona-White’a
Cytując Wikipedię:
Zespół WPW, ang. Wolff-Parkinson-White syndrome – wrodzone zaburzenie przewodzenia impulsu elektrycznego w sercu, należące do tzw. zespołów preekscytacji. Polega na obecności dodatkowej drogi przewodzenia impulsów elektrycznych z przedsionków do komór przez pęczek Kenta, z pominięciem węzła przedsionkowo-komorowego i pęczka Hisa.
Serce to niezwykłe „urządzenie”. Sam sposób wywoływania impulsów poprzez spontaniczną depolaryzację jest już fascynujący, a co dopiero cały układ przetaczający setki litrów krwi na godzinę… W internecie znajduje się mnóstwo artykułów, które mniej lub bardziej precyzyjnie opisują zasady działania i możliwe anomalie.
Po ogólny opis odsyłam na stronę Poradnik Zdrowie: SERCE – pompa doskonała. Budowa i działanie serca. Z kolei po bardziej szczegółowy opis działania „elektryki” wystarczy do Wikipedii – Układ bodźcotwórczo-przewodzący serca.
Skupmy się jednak na tym skąd wynikają zaburzenia rytmu w zespole WPW.
„Krótkie spięcie” – pęczek Kenta (czyli co źle działa?)
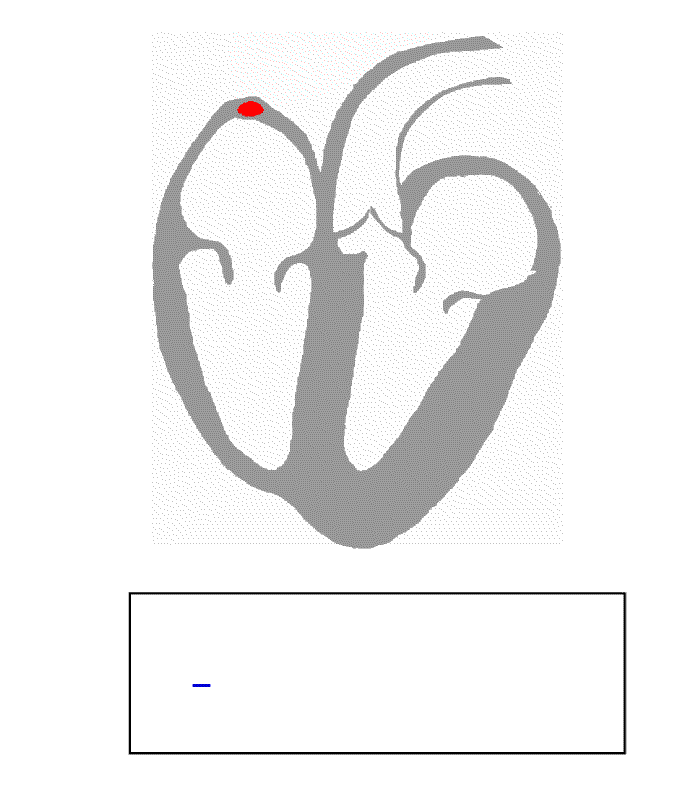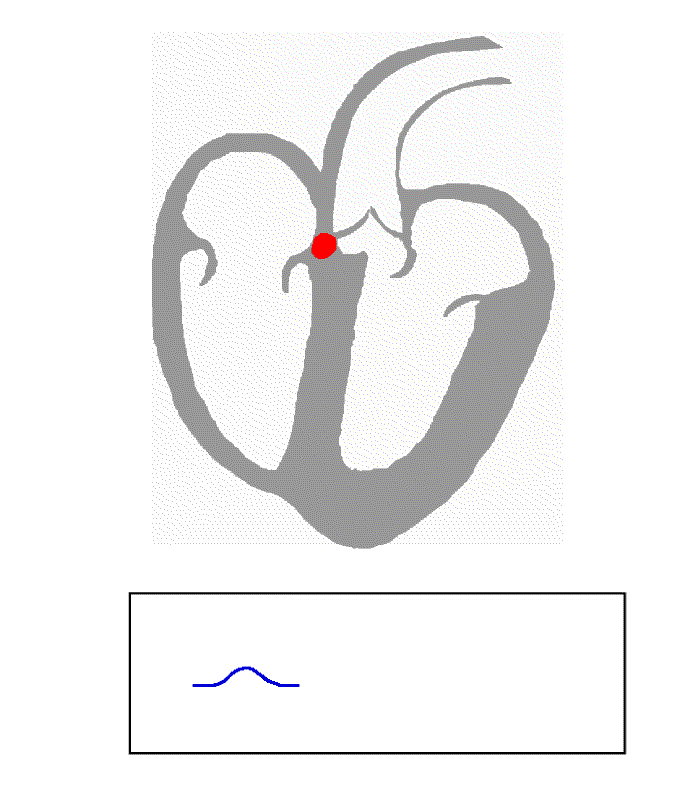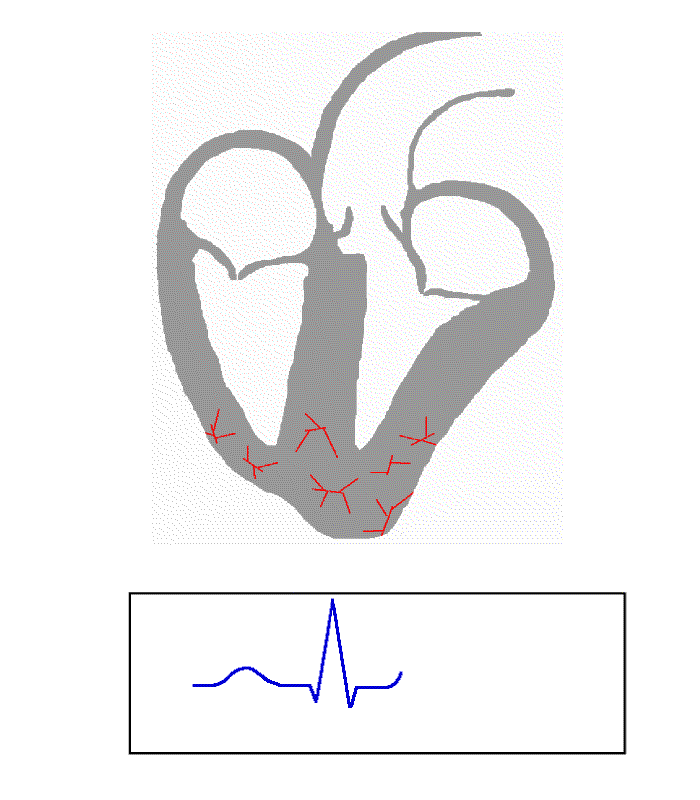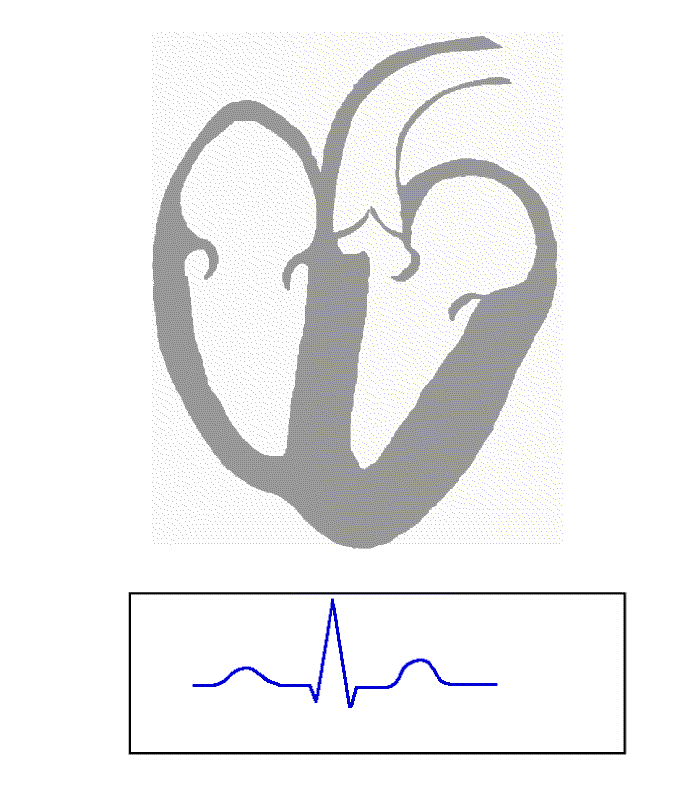
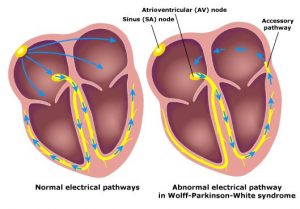
Sposób w jaki prawidłowo dystrybuowany jest jest impuls najprościej przedstawi poniższa animacja (wraz z zapisem EKG, źródło: Wikipedia):
Widać jak wpadający impuls z węzła zatokowo-przedsionkowego (ten po lewej stornie u góry) rozchodzi się na mięśnie obu przedsionków, dalej wędruje w kierunku środka i wzdłuż przegrody, pęczkiem Hisa (to po środku), przedostaje się do mięśni lewej i prawej komory.
Ale jak to się dzieje, że w ogóle są miejsca, które przewodzą impulsy? W dużym skrócie – dzięki specjalnym komórkom, które to potrafią 🙂 Z nich powstają szlaki przewodzące, tzw. pęczki, którymi impulsy wędrują tam gdzie jest to potrzebne i niestety czasami również tam, gdzie trafiać nie powinny…
W wyniku różnych zaburzeń (często niewyjaśnionych, powstających nawet już w okresie prenatalnym) pojawiają się dodatkowe szlaki. Te, które prowadzą do przedwczesnego (niezgodnego z kolejnością na powyższej animacji) pobudzenia mięśni serca nazywamy syndromem preekscytacji.
Jak zatem wygląda przepływ impulsów w przypadku WPW? Spójrzmy na poniższy rysunek (źródło – Wikipedia):
Po lewej znajduje się diagram przepływu prawidłowego, po prawej zaś przypadek WPW. Żółty szlak wskazuje przepływ fizjologiczny (ten prawidłowy, który każdy powinien posiadać). Widać wyraźnie, jak na prawym rysunku impulsy powracają nienaturalną drogą poprzez prawy przedsionek (górny prawy róg), skąd trafiają ponownie do węzła przedsionkowo-komorowego (ten wystający, żółty języczek) i pęczkiem Hisa (czyli tą długą drogą w dół przez środek serca) wracają ponownie do prawej komory. Cykl się zamyka, serce wpada w nienaturalną pętle impulsów, której przerwanie już nie jest takie proste. Innymi słowy – następuje częstoskurcz.
Ta sama droga przewodzi impulsy w drugą stronę! Ten nienaturalny szlak (oznaczony Accessory pathway) łączący przedsionek z komorą, znany również jako Pęczek Kenta, powoduje szybsze przedostanie się impulsu do prawej komory skutkując jej przedwczesnym skurczem, zanim ten „prawidłowy” trafi do niej pęczkiem Hisa. Niekiedy nawet taki kierunek przepływu impulsu również powoduje częstoskurcz (impuls przedostaje się pęczkiem Kenta do komory, skąd wraca do przedsionka i znów trafia do komory – cykl się zamyka). Perfekcyjnie zostało to wyjaśnione na anglojęzycznym filmie: Wolff-Parkinson-White Syndrome Pathophysiology, Pre-Excitation and AVRT, Animation
Takie „krótkie spięcie” bywa jednak kompletnie bezobjawowe. W praktyce często osoby z zespołem WPW do końca życia nie są świadome tych problemów lub objawiają się one dopiero w późnym wieku. Niemniej jednak mogą one prowadzić do omdleń (co miewałem), częstoskurczów (co również posiadałem) a w skrajnych przypadkach do poważniejszych sytuacji, jak migotania czy kardiomiopatii, skończywszy na najpoważniejszej – zgonie.
Polecam wsłuchać się w anglojęzyczny film, na którym dwóch lekarzy omawia przypadek wśród osób, które nie posiadają żadnych symptomów ujawniających WPW: Wolff-Parkinson-White Syndrome: Symptom-Free Is Not Risk-Free. Pojawia się tam kwestia ryzyka powikłań, które mogą potencjalnie się objawić, jeśli nie zostanie zastosowane leczenie.
Prawidłowy zapis EKG
Zanim przejdę do wykresu z mojego badania, słów kilka(dziesiąt) o samym EKG i jego prawidłowym zapisie, tak by troszkę rozjaśnić jego tajniki.
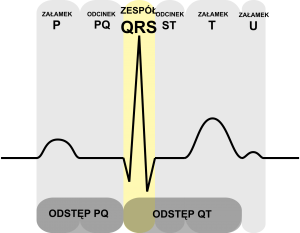
Historia tego bezsprzecznie rewolucyjnego urządzenia sięga drugiej połowy XIX wieku, gdzie pierwszy zapis różnicy potencjałów pomiędzy dwiema elektrodami uzyskano u… żaby. Pod koniec stulecia znany już był zapis ludzki. W międzyczasie bawiono się jeszcze metodami utrwalania zapisu, nadawaniem nazw poszczególnym jego wychyleniom (załamki, odcinki i zespoły – PQRST).
Wszystkich pragnących poznać w jaki sposób odczytywać poszczególne elementy i korelować z pracą serca, odsyłam do artykułów takich jak np. ten: Jak rozumieć i interpretować krzywą EKG.
Oczywiście logika podpowiada, że bada się zawsze charakterystyczny kształt, na którego postać ma wpływ amplituda linii izoelektrycznej (czyli wysokość linii, jej analiza w pionie) oraz szerokość (czyli długość trwania, w poziomie). Kształt ten odpowiada przepływom impulsów w naszym sercu.
Innymi słowy EKG odwzorowuje naszą „elektrykę”. Obrazuje rozładowania (depolaryzacja) i ponowne ładowanie (repolaryzacja), a dzięki zastosowaniu papieru milimetrowego – pozwala również na pomiar. Dzisiaj praktycznie wszystkie EKG podają również wyniki tych pomiarów w liczbach, obok wykresów.
Samo badanie wykonuje się na różne sposoby, mierząc wartości pomiędzy różnymi odcinkami elektrod – tzw. odprowadzeniami. Przykładowo jeden wykres może odpowiadać pomiarowi pomiędzy twoim lewym i prawym przedramieniem (tzw. odprowadzenie I), inny zaś np. pomiędzy lewym podudziem a prawym przedramieniem (tzw. odprowadzenie II). Samych „odprowadzeń” jest w standardowym EKG dwanaście. Bada się je przy użyciu 10 elektrod (kabelków podpiętych do Twojego ciała).
Skracając do minimum powody, dla których trzeba walczyć z plątaniną kabli ;), wystarczy powiedzieć, że wszystkie odprowadzenia kończynowe opisują aktywność elektryczną w płaszczyźnie czołowej serca, odprowadzenia przedsercowe natomiast pokazują płaszczyznę poziomą. Daje to niezwykle szeroki obraz dla diagnostyki naszego kluczowego organu, podając również znacznie więcej informacji niż tylko w kwestiach zaburzeń rytmu (np. martwicy tkanek przy zawale, czy płynów w worku osierdziowym). KOSMOS 😀
Dlatego jeśli kiedykolwiek widziałeś zapis EKG, zapewne zwróciłeś uwagę, że nie zawiera on zazwyczaj tylko jednego wykresu.
Niemniej jednak skupimy się na tym pierwszym, podstawowym:
Tak jak wspomniałem wcześniej, analizę poszczególnych elementów najlepiej przestudiować samemu. To najlepsza droga by zrozumieć o co to w tym wszystkim chodzi. Oczywiście pamiętaj, że tylko wykwalifikowany lekarz będzie w stanie jednoznacznie zinterpretować taki zapis i absolutnie nie powinieneś nic na własną rękę diagnozować. Poza tym każdy z nas jest inny. Część populacji nie będzie posiadała załamka Q lub U i nie będzie to niczym nieprawidłowym. Również samo badanie obarczone jest kilkoma czynnikami powodującymi modyfikację wykresu (minimalne inne rozmieszczenie elektrod czy ruch – np. oddech)
Wykres EKG u osoby z zespołem WPW
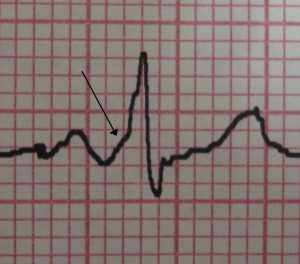
Przykład z Wikipedii jest w tym przypadku „wzorowy”:
Powyższe EKG idealnie pokazuje przepływ impulsu przez pęczek Kenta, można to zauważyć po tzw. delcie (prawidłowo nazywamy ją falą δ).
Można ją rozpoznać po charakterystycznym nachyleniu przed załamkiem R (pokazany strzałką).
W literaturze nie udało mi się odnaleźć precyzyjnego wyjaśnienia czym dokładnie jest fala delta. Niemniej jednak na tzw. „chłopski rozum” moje przeczucie podpowiada mi, że pierwotnie powinna być ona załamkiem P lub Q, który dopiero co wchodzi „na obroty” (czyli technicznie impuls wpada do przedsionków lub następuje depolaryzacja). W prawidłowej sytuacji załamek P lub Q opada (depolaryzuje się) jednak mniej więcej w tej samej chwili następuje przesłanie impulsu przez nasze „krótkie spięcie” i wysyła dalej do mięśnia komory, co w efekcie daje odbicie w drugą stronę (repolaryzacja). Oba impulsy wzajemnie się redukują, ich różnica (czyli dobrze znana w matematyce i fizyce wartość delta) wygląda właśnie na taki pochylony kawałek prostej linii (pod kątem 45 stopni do osi poziomej). W tej sytuacji odcinek PR zostaje nienaturalnie skrócony, zaś QRS wydłużony. Oczywiście to tylko moje domysły 😛
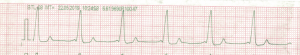
Niemniej jednak nie każdemu pacjentowi z WPW przewidziany jest tak idealny wykres 😉 Oto mój z mojej pierwszej diagnozy:
Delta w moim przypadku jest słabiej widoczna. Niemniej jednak czas PR jest dość krótki (w warunkach szpitalnych zbadany i oceniony na 100ms, QRS 162ms).
Po konsultacjach podjąłem decyzję o przeprowadzeniu ablacji, która miała zaradzić tej sytuacji. Zarejestrowałem się i czekałem na „ten dzień”.
Leczenie WPW – o ablacji RF „słów kilka”
Podstawowa informacja „w pigułce” warta zapoznania znajduje się na tej stronie: Ablacja RF – definitywne leczenie wielu arytmii.
Zanim przejdę jednak do opisywania moich doświadczeń, jeszcze tylko kilka istotnych informacji, które czasem ciężko wyłapać próbując dowiedzieć się czegoś o tym zabiegu z internetu.
- Ablacją potocznie nazywa się dwa zabiegi – pierwszym z nich jest Inwazyjne badanie elektrofizjologiczne , drugim to właśnie ablacja przezskórna.
- W dużym skrócie, pierwszy polega na badaniu nieprawidłowości w przewodzeniu impulsów, drugi zaś na samym ich eliminowaniu.
- Zabiegi wykonuje się bez znieczulenia ogólnego, tj. bez narkozy. Znieczula się jedynie miejsca nakłucia. Bez obaw, to naprawdę nie boli, uczucie jest specyficzne ale w praktyce do zniesienia.
- RF jest skrótem od Radio Frequency, to kolejny sposób na określenie ablacji przezskórnej, czyli z użyciem fal radiowych celem podgrzania przewodzącej tkanki i wyeliminowania nieprawidłowego przewodzenia impulsów.
- Identyfikacja ta nie jest bez przyczyny, istnieje drugi rodzaj ablacji, tzw. krioablacja , która polega na wymrażaniu tkanek. Stosuje się ją częściej w sytuacjach gdy wymagane jest eliminowanie nieprawidłowych szlaków przewodzących zorientowanych blisko szlaków fizjologicznych, czyli tych prawidłowych. Krioablacja jest podobno dokładniejsza ponieważ nie uszkadza sąsiadujących tkanek. Niemniej jednak, jak relacjonowała to jedna z pielęgniarek, zabiegi są przez to dłuższe, trudniejsze i kosztowniejsze. Dodatkowo, w przypadku WPW i pęczka Kenta – bardziej zawodzące, gdyż ten może znajdować się w głębszych warstwach tkanki, na którą wymrażanie zadziała mniej dokładnie niż podgrzewanie z użyciem fal.
- W zależności od rodzaju arytmii może być stosowana metoda mapowania 3D. To jak wygląda można znaleźć choćby na tym filmie: Efficient AF Ablation Workflow With CARTO®3 System And Ablation Index
- Metoda mapowania 3D, mówiąc po ludzku, daje „kopa” lekarzowi (w zasadzie prawidłowo nazywamy go „operatorem„). Dzięki zaawansowanym algorytmom, które analizują wyniki pobudzania (inwazyjnego badania elektrofizjologicznego) nanosząc je na model 3D naszego serca, dają znacznie dokładniejszy obraz wszystkich miejsc, które przewodzą impulsy. To tak jakby zrobić model 3D elektryki w samochodzie wraz z analizą którędy następuje zwarcie poprzez pomiary przepływu prądu między odcinkami instalacji. Na podstawie korelacji tych danych na modelu, można później łatwo „naprawić” wadliwe miejsca. W naszym przypadku operator podgrzeje je i wyeliminuje problem z większym prawdopodobieństwem sukcesu.
- Niestety, z tego co się dowiedziałem, pierwszy zabieg ablacji szlaku dla pacjenta z WPW wykonywany jest bez użycia metody mapowania 3D. Zapewne przyczyn takiej sytuacji trzeba szukać w NFZ 🙂 W moim przypadku jeden zabieg nie wystarczył, dlatego drugi odbył się już przy użyciu tego systemu.
- Przy moich zabiegach uczestniczyło zawsze co najmniej dwóch operatorów, przy czym jeden kontrolował pracę aparatury z oddzielnego pomieszczenia a drugi sterował ułożeniem elektrod w moim sercu. Komunikowali się ze sobą poprzez interkom. Zamieniali się również miejscami w trakcie zabiegu.
Pozostałe informacje o zabiegu zamieszczam w mojej relacji poniżej.
Ablacja serca RF w Instytucie Kardiologii w Aninie – oczami pacjenta z WPW
Przeszedłem jak do tej pory dwa takie zabiegi, wszystkie w tym samym instytucie i pod kontrolą praktycznie tych samych osób. Wszystko wyglądało bardzo podobnie. Drugi raz był dla mnie zdecydowanie prostszy, wiedziałem już czego się spodziewać. Dlatego chętnie dzielę się swoim doświadczeniem aby również Tobie było łatwiej zmierzyć się z tym problemem. Zdradzę również kilka wskazówek, które warto znać.
Oczywiście muszę dodać, że wszystko opisuję na podstawie sytuacji, które zdarzyły się we wrześniu i grudniu 2019 r.
Przyjęcie planowane – rejestracja
Kilka istotnych informacji:
- Przyjęcia planowane odbywają się w sali naprzeciwko Izby Przyjęć, tej pod którą podjeżdżają karetki.
- Warto przyjść wcześnie by uniknąć kolejek, które mogą tworzyć się po godzinie 8. Przyjęcia były zawsze od godziny 6:30, niemniej jednak warto przedzwonić i się jeszcze upewnić.
- Wchodząc do środka skieruj się od razu na prawo, znajdziesz tam poczekalnię.
- Tuż za jej wejściem, po prawej stronie, znajduje się automat do pobierania numerków. Tak, tutaj można również poczuć się „jak na poczcie”. Jest wyświetlacz i powiadomienia głosowe 🙂
- Przygotuj wszystkie niezbędne dokumenty, tj. dowód osobisty, skierowanie (jeśli posiadasz) lub inny dokument potwierdzający „cel przybycia” ;]
Po załatwieniu formalności zostaniesz poproszony o powrót do poczekalni i oczekiwanie na ponowne wezwanie. Tym razem przyjdzie po Ciebie osoba, która wywoła Twój numerek i poprosi o udanie się za nią. Będzie prowadziła Cię na oddział. W moim przypadku była to Klinika Zaburzeń Rytmu Serca.
Przyjęcie na oddział
Klinika Zaburzeń Rytmu Serca znajduje się po prawej stronie szpitala (patrząc od holu głównego czy od izby przyjęć).
Jeśli nie pamiętasz jak tam dojść lub chciałbyś wyjaśnić komuś drogę, wystarczy że wskażesz hol główny jako wejście do szpitala. Następnie, za szatnią, mijając barek po swojej lewej stronie, dojdziesz do długiego korytarza. Skręć w prawo i podążaj praktycznie do samego końca ( aż nie ujrzysz ściany, niestety trochę trzeba przejść ). Znajdziesz tam dwie windy, wystarczy udać się na piętro drugie.
Kilka istotnych informacji:
- Jeśli wcześniej proszono Cię o bycie na czczo – nie zapomnij o tym! Pamiętaj jednak, że nie oznacza to, że nie możesz pić wody. Ba, wręcz powinieneś jej się napić, gdyż wpłynie to na łatwość oddania materiałów do badań 😉 (krwi i moczu)
- Jeśli chcesz, możesz przygotować próbkę moczu w domu, tuż po przebudzeniu i zgodnie z powszechnie obowiązującymi zasadami. Ja tak zrobiłem za drugim razem i przyznam, że ułatwiło to sytuację 😉 (już nie mówiąc o jakości badań…)
- W przeciwnym razie zostaniesz poproszony o oddanie moczu do otrzymanego kubeczka. Na to zadanie masz niezbyt długi czas i może nie być łatwo (szczególnie jeśli niedawno byłeś w toalecie). Musisz je wykonać korzystając z gościnności pacjentów oddziału, czyli w którymś z ich pokojów. Tak, tak – na korytarzu nie ma toalet (ok, są ale tylko dla personelu 😛 ).
- Zostanie przeprowadzony z Tobą wstępny wywiad (choroby, alergie itp.), będziesz miał zmierzone ciśnienie, wagę i wzrost.
- W tym czasie dostaniesz specjalną opaskę z Twoimi danymi i kodem, który będzie od teraz służył jako Twój identyfikator podczas badań.
- Na koniec zostaniesz poproszony do gabinetu zabiegowego by oddać krew do badań.
Oba moje pobyty w szpitalu były zaplanowane wstępnie jako kontrola mojego stanu zdrowia i dokładne zdiagnozowanie ew. problemów. Jedną z metod badań jest wielogodzinny holter EKG (domyślnie jest to 24h, choć nie zawsze dokładnie tyle jest potrzebne). Dlatego pobyt w szpitalu planowany był na co najmniej jedną dobę. Warto więc zaplanować rozsądnie co zapakujemy do walizki i być gotowym na spędzenie kilku dni na oddziale. Bez względu na to czy jest to Twoja pierwsza wizyta, czy może wizyta kontrolna po przebytej ablacji.
Tak na oko, ponad 3/4 pacjentów na oddziale to mężczyźni. Strzelam, że co najmniej połowa z nich chrapie. Jeśli więc masz płytki sen (jak ja) warto zabrać zatyczki do uszu 🙂 U mnie sprawdzają się te woskowe, piankowe męczą bardziej uszy.
Gdy zakończysz etap wywiadu i badań, będziesz musiał chwilę poczekać na swoje łóżko. Gdy to już będzie za Tobą, czeka Cię rozmowa z lekarzem prowadzącym. Omówione zostaną wszystkie aspekty Twojej przypadłości, zadane zostaną dodatkowe pytania i wyjaśnione ew. wątpliwości. Dowiesz się jakie badania jeszcze Cię czekają. Otrzymasz również dokumenty – skierowania oraz te do zapoznania i podpisania (np. zgodę na próbę wysiłkową czy skierowanie na EKG spoczynkowe).
Badania
W moim przypadku do wykonania było EKG spoczynkowe, próba wysiłkowa, echo serca i holter EKG. Na każdy z zabiegów zazwyczaj trzeba było udać się samemu (oczywiście jeśli stan zdrowia na to pozwalał). W przypadku problemów z orientacją „w terenie”, można było również otrzymać pomoc większą niż tylko słowny opis drogi dojścia na badanie 😉 Niemniej jednak zamieszczam wskazówki jak dojść ( sam z nich skorzystam przy następnej kontroli 😛 )
EKG spoczynkowe
Aby udać się na EKG spoczynkowe wystarczy ZE SKIEROWANIEM:
- Wejść schodami w holu głównym na pierwsze piętro
- Kierując się na wprost od schodów, przejść długim korytarzem na jego koniec (korytarz ten, choć na wprost, to znajduje się minimalnie po prawej stronie, więc „na wprost po skosie w prawo” 🙂
- Po prawej stronie znajdziemy pokój z EKG (powinna być odpowiednia tabliczka na drzwiach)
W pokoju tym realizowane są również inne badania/zapisy, dlatego przed wejściem warto zapytać się „kto ostatni do EKG”. Podobnie istotne jest z pytaniem: „kto z oddziału”, ponieważ jako pacjenci oddziału kliniki mamy pierwszeństwo przed innymi zapisanymi na EKG. Jeśli jest więc kolejka, warto wykazać się trochę asertywnością i celowo zapytać osobę zapraszającą do pokoju czy ma się pierwszeństwo przed innymi 🙂 Oszczędzi nam to trochę czasu i stresu.
Badanie jest bezbolesne. Trzeba rozebrać się ze wszystkich bluz i koszulek, położyć się na łóżku ( można w butach 😛 ) i podwinąć trochę nogawki. Następnie czekać cierpliwie aż personel po raz kolejny (po poprzednim pacjencie) rozplącze wszystkie kabelki i podłączy je do Twojego ciała. Klamrami do rąk i nóg oraz przyssawkami do klatki piersiowej. O ile dobrze pamiętam w obu przypadkach było to klasyczne EKG z 12 odprowadzeniami (10 kabli). Badanie trwa dosłownie chwilę. Dostaniemy do ręki nasze EKG, które musimy oddać na oddziale kliniki u pielęgniarek, tam gdzie nasze łóżko. Warto więc mu się przyjrzeć, zrobić zdjęcie. Pozostanie ono w dokumentacji medycznej szpitala.
Próba wysiłkowa
Aby udać się na próbę wysiłkową wystarczy Z PODPISANĄ ZGODĄ I EKG SPOCZYNKOWYM:
- Zjeść coś niedużego, na próbę wysiłkową nie wysyła się pacjentów bez śniadania.
- Udać się do holu głównego i ZA schodami, skręcić w prawo (przechodząc obok sklepików, w kierunku kaplicy)
- Zaraz za drzwiami prowadzącymi do przedłużenia korytarza skręcić w prawo. Pierwsze drzwi po prawej to pokój rejestracji.
- Alternatywnie, gdy np. jest remont korytarza przy sklepie ;), idąc od naszej kliniki można nie skręcać w lewo do holu głównego, tylko przejść się jakieś 15 metrów dalej i skręcić w lewo w pierwszy mniejszy korytarz. Analogicznie musimy przejść nim praktycznie do samego końca, znajdziemy drzwi po lewej stronie z napisem „Próba wysiłkowa”
Próba wysiłkowa, z tego co dowiedziałem się od pielęgniarek, zawsze odbywa się na rowerkach stacjonarnych (w odróżnieniu do bieżni w niektórych ośrodkach). Warto więc ubrać się w coś luźnego, wygodne buty. Latem bywa tam piekielnie gorąco, więc przydadzą się ubrania na zmianę.
Próba wysiłkowa to nic innego jak pomiar ciśnienia i obserwacja EKG podczas wykonywania ruchu o narastającym stopniu obciążenia. Będziemy zatem podłączeni do aparatury kabelkami jak przy klasycznym EKG (tym razem bez dodatkowych podłączeń kończynowych klamrami). Tutaj elektrody przypina się z pomocą plastrów. Warto więc zaznaczyć, że panów czeka szybkie podgolenie specjalną jednorazową maszynką, a potem równie szybka depilacja tego co zostało, tym razem przy odklejaniu 😉 Ciśnienie mierzone jest ręcznie, przy użyciu „klasycznego podłączenia”, czyli lekarz + ręczna pompka + stetoskop 🙂
Tutaj ważna sprawa, badanie powinno trwać w zasadzie „do oporu”. Nie ma z góry założonego czasu, limitem jest nasza wydolność lub ew. towarzyszące nieprawidłowości. Jeśli więc nastąpi np. migotanie przedsionków, czy choćby skoczy nam ciśnienie powyżej bezpiecznego limitu (np. 200/100) lub zwyczajnie zacznie nam brakować sił, dopiero wtedy przerywane jest badanie. Jak wspomniałem obciążenie będzie zwiększane, więc prędzej czy później będziemy zmuszeni przerwać.
Echo serca
Aby udać się na echo serca wystarczy (zazwyczaj bez skierowania, tu skierowanie wystawiane jest komputerowo):
- Wejść schodami w holu głównym na pierwsze piętro
- Zaraz po wejściu na pierwsze piętro skierować się w prawo i „zawrócić” obok schodów, by dotrzeć do korytarza z drzwiami.
- Najprościej jest odszukać drzwi z napisem „HOLTER” po lewej stronie korytarza, gdzieś mniej więcej w jego połowie. Jednak zamiast skierować się do nich, idziemy dokładnie do drzwi na przeciwko 🙂 Uwierzcie mi, tak łatwiej je znaleźć.
- Drzwi do pracowni powinny być otwarte, przechodzimy korytarzem kilka metrów przed siebie i czekamy spokojnie aż ktoś nas odnajdzie (czasem pomaga głośne „Dzień dobry!” 😉 )
Echo serca to inaczej jego USG, w moim wypadku przezklatkowe. Czyli diagnostyka obrazowa ultrasonografem, połączona z tzw. dopplerem, którym ocenia się przepływ krwi tam, gdzie wymagane jest jego zbadanie (frakcje wyrzutowe, tętnice itd.) Samo echo nie jest więc uciążliwe, niemniej jednak trzeba przygotować się na niewielki dyskomfort spowodowany dość silnym uciskiem aparatury pomiarowej do klatki piersiowej, czasem miejsce to pozostaje obolałe przez kilka kolejnych dni. Wyniki badania pozostają w bazie danych i nie mamy do nich wglądu.
Holter EKG
Aby udać się na holter wystarczy (o ile mnie pamięć nie myli, ze skierowaniem):
- Wejść schodami w holu głównym na pierwsze piętro
- Zaraz po wejściu na pierwsze piętro skierować się w prawo i „zawrócić” obok schodów, by dotrzeć do korytarza z drzwiami.
- Szukamy drzwi z napisem „HOLTER” po lewej stronie korytarza
Przy obu moich wizytach holter EKG był niewielkim urządzeniem przypinanym do pasa spodni lub wkładanym do kieszeni, z trzema odprowadzeniami. Tutaj również wymagane jest podgolenie klatki piersiowej. Z holterem nie można się kąpać. Oddajemy go zazwyczaj następnego dnia w tym samym miejscu.
Zabieg ablacji
Wszystkie znaki na niebie i ziemi (i badania…) wskazywały, że mam syndrom WPW i nie ma przeciwwskazań do wykonania ablacji. Informacje o zabiegu otrzymałem od mojego lekarza prowadzącego, który już następnego dnia zapoznał się rano z wynikami wszystkich badań (w tym już z oddanym godzinę wcześniej holterem ekg).
Wcześniej otrzymałem dokumenty do podpisania ze zgodą na zabieg. Zarówno decyzja jak i sam zabieg miały miejsce tego samego dnia w obu przypadkach (o tym czemu miałem drugi kilka punktów niżej).
Przed zabiegiem
Kilka kluczowych informacji:
- Upewnij się, że przy łóżku będziesz miał wszystko pod ręką co potrzebne. Przede wszystkim picie i jakieś lżejsze jedzenie, choćby zwykłe batoniki. Pod ręką ma tu kluczowe znaczenie, bowiem po zabiegu przez kilka godzin będzie obowiązywał zakaz wstawania czy nawet podnoszenia głowy.
- Jeśli do tej pory nie założyli Tobie wenflonu, koniecznie daj znać pielęgniarkom na dyżurce.
- Niestety, jeśli mamy zarost w okolicach pachwin krocza – musimy go zgolić. Dostaniemy w tym celu specjalną maszynkę elektryczną do suchego golenia. Jej końcówka jest wymienialna i sterylizowana. Podobno lekarze są bardzo wyczuleni na punkcie źle przygotowanego miejsca, poza tym warto to zrobić dla własnego zdrowia. Włosy są siedliskiem bakterii i naprawdę mogą przyczynić się do przykrych powikłań, nawet pomimo skutecznego odkażenia miejsca wkłucia koszulek (o czym za chwilę).
- Jak to mawia prawie każda pielęgniarka – golimy „bokserki”. Czyli musimy ogolić wszystko po obu stronach, na jednej i drugiej nodze no i pomiędzy nimi 🙂
- Samo golenie można wykonać na kilka godzin przed zabiegiem. Natomiast tuż przed zostaniemy poproszeni o wykąpanie się pod prysznicem i użycie specjalnego płynu odkażającego (jest przy każdym prysznicu w toalecie)
- Dostaniemy również wcześniej specjalne „wdzianko”, operacyjną koszulę i spodnie. Po prysznicu powinniśmy się w nie ubrać. Jest ono wygodne, choć mało przewiewne:
- Warto założyć czyste skarpetki! Poważnie, na sali zabiegowej utrzymywana jest stała temperatura w okolicach 21 stopni i mogą się przydać!
- Oczywiście trzeba zdjąć wszystkie łańcuszki, sygnety, obrączki itp.
Po powyższych przygotowaniach powinniśmy dostać kroplówki (m.in. z antybiotykami) i oczekiwać na dalszy rozwój wydarzeń. W zależności od kolejności, zabieg możemy mieć wczesnym rankiem lub późnym popołudniem. Mój pierwszy odbył się dopiero koło 14:00, drugi zaś o 8:00. Nigdy do końca nie wiadomo kiedy one się rozpoczną, jeśli nie jesteśmy pierwsi. Ich czas trwania jest uzależniony od wielu czynników, więc czasami pozostaje nam jedynie czekać. Niestety tutaj również musimy być na czczo.
Gdy przyjdzie już czas, zostaniemy poproszeni o przejście na korytarz, gdzie czeka na nas wózek inwalidzki. Pielęgniarka zawozi nas wprost pod drzwi sali zabiegowej, skąd przejmują nas już salowe wraz z innymi pielęgniarkami.
Przygotowania na sali zabiegowej
A teraz jak to wyglądało w moim przypadku.
Zostałem poproszony o przejście do specjalnego pomieszczenia, gdzie musiałem rozebrać się do naga. Zza moich pleców pielęgniarka asystowała przy „zawijaniu” mnie w specjalny materiał, który podobny jest do tego, z którego wykonana była moja „piżamka”. Tak owinięty podreptałem w kierunku stołu zabiegowego.
Od tej chwili ważne jest by ułożyć się na nim tak by było nam jak najwygodniej, późniejsze zmiany ułożenia nie wchodzą w grę. Jest to bardzo istotne, sam zabieg może trwać kilka godzin, a jego charakter wyklucza jakiekolwiek mocniejsze ruchy (koszulki w tętnicach udowych, elektrody w sercu, to nie przelewki 😉 ).
Gdy tylko potwierdziłem gotowość, moje przedramiona trafiły na specjalne, wygodne uchwyty. Podłączony został ciśnieniomierz, pulsometr i kroplówka. Następnie przedramiona zostały lekko skrępowane kawałkami materiału by ręce przypadkiem nie spadły w trakcie zabiegu. Dokonano dezynfekcji (kodan i braunoderm) okolicy krocza.
Aparatura została włączona i przygotowana. W tym czasie na salę przyszedł lekarz (operator) by przygotować mnie do właściwego zabiegu.
Muszę również zaznaczyć, że personel nie jest pozbawiony poczucia humoru 🙂 Można śmiało porozmawiać, zapytać o sam zabieg czy porozmawiać o innych rzeczach dla uspokojenia. W trakcie zabiegu będziemy także mogli mówić (choć lepiej się nie śmiać). Będziemy również mogli posłuchać rozmów innych osób, możemy też poprosić o podrapanie jeśli coś nas swędzi 🙂
Przygotowania do ablacji – wprowadzanie koszulek i elektrod
Pod kontrolą USG operator naciął mi dwie niewielkie kreski i wprowadził do żyły udowej dwie koszulki naczyniowe (plastikowe rurki). Fachowo ta czynność nazywana jest kaniulacją metodą Seldingera. Wcześniej miejsce wkłucia było znieczulone roztworem lignocainy, zatem samo wkłucie i wprowadzanie było już bezbolesne.
Następnie operator wprowadził elektrody (cienkie druciki), czynność ta w jej końcowym etapie kontrolowana jest z pomocą fluoroskopii. Najprościej mówiąc, operator na ekranie widzi obraz „na żywo” mojego serca wygenerowany przez maszynę wysyłającą promienie Roentgena odbite na ekranie fluoryzującym. My również mamy możliwość to zobaczyć. Ekran znajduje się po naszej lewej stronie, widać go zazwyczaj bez podnoszenia głowy. Na szczęście nie zobaczymy tego co się dzieje z naszym ciałem, kotara skutecznie to zasłania.
Na tym etapie muszę powiedzieć, że absolutnie nie ma czego się tutaj bać. Wprowadzanie jest z reguły bezbolesne, nawet nie zorientujemy się kiedy elektrody trafią do naszego serca. Ja tylko raz poczułem dziwne ukłucie. Jeśli w trakcie zabiegu jednak poczujemy jakiś ból czy dyskomfort, trzeba dać znać. Dostaniemy większą dawkę znieczulenia.
Całość wygląda dość kosmicznie. Nad nami „wisi” aparat RTG, kształtem i rozmiarami przypominającymi niewielką kanciastą poduszkę, która podobnie jak nasze łóżko, przemieszcza się z pomocą silników kontrolowanych przez operatora. Zaś sam operator oddzielony jest od nas specjalnym mobilnym oknem na kółkach (dosłownie, okna jak te nasze domowe), które chronią go przed promieniowaniem. Maszyna RTG pracuje jedynie na żądanie, operator włącza ją i wyłącza przy pomocy nogi. Podczas jej pracy mierzona jest dawka promieniowania, którą będzie udokumentowana również na wypisie.
Po wszystkich tych czynnościach rozpoczyna się właściwy zabieg.
Badanie elektrofizjologiczne
Od tego momentu rozpoczyna się szereg czynności mających na celu zbadanie i wykrycie wszystkich nienaturalnych szlaków.
Pamiętam to uczucie gdy pierwszy raz poczułem sztuczne pobudzanie serca. Moja wrodzona ciekawość mieszała się wtedy z uczuciem strachu. Ale w trakcie trwania zabiegu szybko się do tego przyzwyczaiłem. Trudno opisać to słowami, ale w dużym skrócie wyglądało to tak:
- Operator A (ten stojący nade mną) umiejscowił elektrody w sercu i poprosił operatora B (tego co siedział w pomieszczeniu sterującym) o uruchomienie procedury testowej (którą zawsze jakoś nazywał)
- Operator B zmienił ustawienia i w tym momencie czułem, że moje serce zaczyna pracować inaczej, bardzo równomiernie i rytmicznie. Nie było to bolesne, jednak wymagało przyzwyczajenia.
- Kilka sekund takiego testu i operator A prosiło zatrzymanie, następnie zmieniał położenie elektrod i cała procedura była powtarzana.
W tym czasie obaj operatorzy komunikowali się ze sobą, wymieniali spostrzeżeniami, próbowali wspólnie zaobserwować gdzie przewodzone są impulsy, zarówno na szlakach fizjologicznych jak i tych nienaturalnych.
Kilkukrotnie wywołano u mnie również częstoskurcz, który dochodził nawet do 210 bpm (w moim przypadku samoistnie zniknął po pewnym czasie).
Uczucie sztucznego pobudzania serca jest specyficzne, ale nie na szczęście nie jest to ani bolesne ani nawet nieprzyjemne. Po prostu trzeba to przeczekać.
Różnice pomiędzy metodą tradycyjną a mapowaniem 3D
Tutaj chciałbym wspomnieć o pewnych niuansach związanych z mapowaniem w praktyce (oczywiście tylko oczami pacjenta):
- Pierwszy zabieg, bez mapowania, odbywał się pod dłuższą kontrolą urządzenia RTG choć trwał sumarycznie krócej (ok. 2,5h).
- Mapowanie zaś wymagało krótszej pracy RTG, niemniej jednak trwało dłużej (około 3-4 godzin)
- Niestety moja wada nie należała do najprostszych, dlatego czas trwania mógł być to tylko kwestią przypadku.
- Przy mapowaniu aplikacja RF (czyli podgrzewanie) odbywała się w większości na końcowym etapie zabiegu, bez mapowania – wiele razy w jego trakcie.
- Nie mam pewności czy mapowanie odbywało się z większą ilością elektrod, niemniej jednak drugi zabieg był mniej korzystny dla mojej rany, na której zagojenie musiałem czekać praktycznie dobę leżąc w łóżku (w odróżnieniu od pierwszego zabiegu, gdzie wystarczyło 8h)
- Do mapowania używana była dodatkowa maszyna (prócz tej standardowej, którą pamiętam z pierwszego zabiegu), na ekranie której widziałem kolorowy model 3D mojego serca z naniesionymi markerami i całą masą wykresów z danymi.
- Zabieg z użyciem mapowania (ten drugi) wykonywany był w całości przez jednego operatora, przy przyciemnionym świetle. Natomiast pozostałe czynności przed i po zabiegu (nakłucia, wyjęcie koszulek itp.) wykonywane były przez dwóch innych operatorów (na sali było łącznie trzech, w tym prawdopodobnie jeden lekarz rezydent)
Ablacja – aplikacja – RF
Po znalezieniu miejsca, które nieprawidłowo przewodziło impulsy, operator A ustawiał elektrodę podgrzewającą i zwracał się do operatora B z prośbą o uruchomienie. Zazwyczaj prośba była krótka: „aplikacja” lub samo „rf”, dalej: „30w” i kolejna liczba „60”. Pierwsze oznacza uruchomienie elektrody podgrzewającej, drugie moc w watach, trzecie czas nagrzewania w sekundach.
Tutaj pojawia się najwięcej pytań i obaw, dlatego znów kilka najistotniejszych spostrzeżeń w punktach 🙂
- Operator ustalił wcześniej ze mną próg wytrzymałości. W skali od 1 do 10 miałem dać znać na „siódemkę” by mógł przerwać podgrzewanie i chwilę odczekać. W praktyce ani razu nie skorzystałem z tej możliwości.
- Samo odczucie podczas podgrzewania jest trudne do opisania. Na pewno nie jest to klasyczny ból. Najlepiej pasuje do tego określenie „stawania kluchy w gardle” lub przysłowiowej „guli”. Początkowo nie czuć nic, potem pojawia się bardzo lekkie bezbolesne kłucie w klatce po czym zaczyna stawać wspomniana klucha, która rośnie i zaczyna przeszkadzać. W moim przypadku urastała nawet do trzeszczenia w uszach, można również do tego dodać lekki ból głowy. Niemniej jednak cały czas było to dla mnie do zniesienia i nie prosiłem o przerwanie, pomimo nawet czasu dochodzącego do 1,5min (nigdy nie było dłużej)
- Po zaprzestaniu podgrzewania wspomniane odczucia ustępowały praktycznie natychmiastowo.
Dodatkowe wrażenia – isuprel i adenozyna
A teraz o czymś najmniej przyjemnym z całego zabiegu…
Niestety samo wywoływanie impulsów przy pomocy aparatury nie jest wystarczające do pełnej diagnozy parszywych szlaków… Ich działanie testuje się więc przy pomocy środków farmakologicznych wywołując „skrajne” warunki.
Isuprel zawiera izoprenalinę, związek chemiczny, który wpływa na ciśnienie krwi i przyspiesza bicie serca. Czasem może prowadzić do wywołania częstoskurczu. Poza tym jest dość upierdliwy dla pacjenta, powoduje drgawki i pogarsza samopoczucie. Podawany był w czasie trwania zabiegu.
Adenozyna natomiast działa bardzo krótko i porównuję ją do szybkiego przejazdu czołgu po ciele… Też może prowadzić do pojawienia się częstoskurczu i szeregu innych „testujących” nieprawidłowości. Przechodzi przez ciało jak burza. Trwa to dosłownie chwilę, ale wrażenia niezapomniane 🙂 Podawana była zawsze na sam koniec zabiegu.
Zakładam, że nie zawsze się je stosuje. Niemniej jednak musiałem o nich wspomnieć, po prostu trzeba wtedy przez to przejść 🙂
Zakończenie zabiegu
Podczas drugiego zabiegu wspomniana adenozyna (którą podaje się zazwyczaj na końcu) wykazała jeszcze kilka nieprawidłowości, dlatego trzeba było kontynuować ablację, po której dostałem kolejną dawkę adenozyny. Dopiero po jej podaniu i odczekaniu dłuższego czasu (20-30min), gdy już nie wystąpiły żadne inne nieprawidłowości, zabieg powoli zbliżał się ku końcowi.
Operator wyciągnął elektrody i usunął koszulki. W miejsce wkłucia przyłożył „krążek dociskowy” i uciskał nim ze sporą siłą kilka minut. Potem przymocował go kręcąc bandażem wokół mojego ciała. Następnie dopisał na nim godzinę, po której ma być zdjęty. Wyglądało to dokładnie tak:
Po zabiegu
Zadzwoniono po „taksówkę” (czyli do kliniki by zjechali po mnie z łóżkiem 🙂 ). Poproszono mnie o podparcie się lewą nogą by troszkę się podnieść, zarówno przy bandażowaniu krążka jak i przy „schodzeniu” ze stołu zabiegowego na łóżko. Prawa noga miała być cały czas wyprostowana. Piszę o tym tylko ze względu na to, że osobiście dla mnie było to niemałym wyzwaniem. W lewej nodze nie mam więzadła krzyżowego, a po całej operacji człowiek jest troszkę wiotki… Ale tragedii nie było. Przykryty ciepłą kołderką i zadowolony, że już po wszystkim, zostałem przewieziony na swoją salę.
Przy pierwszym moim zabiegu krążek mógł być zdjęty już późnym wieczorem. Przy drugim – niestety dopiero ponad 24h później… Podobno miało to związek z długością zabiegu i szeroko rozumianym sponiewieraniem miejsca wkłucia. Tak czy inaczej, ślady po obu zabiegach można zaliczyć do naprawdę niewielkich. Jedynie siniaki po uciskaniu wyglądają nieprzyjemnie, jednak prędzej czy później znikną:
Do czasu zdjęcia krążka nie mogłem wstawać z łóżka. Przez pierwszych kilka godzin nie mogłem również podnosić głowy/tułowia.
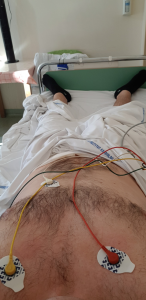
Tuż po zabiegu do mojego pokoju wjechała maszyneria do EKG spoczynkowego. Chwilę później pojawił się lekarz z przenośnym USG. Po obu tych badaniach kontrolnych zostałem podpięty do przenośnego, bezprzewodowego monitora EKG, który połączony był z dyżurką pielęgniarek. Miał całkiem duży wyświetlacz, na którym mogłem podejrzeć na bieżąco wykres mojego ekg. Dodam, że mogłem z nim spokojnie wyjść na spacer na zewnątrz szpitala (we wrześniu) i tylko w nielicznych miejscach tracił „kontakt z bazą”. Trzeba jednak pamiętać, ze telefony komórkowe potrafią zakłócić jego zasięg, więc lepiej nie trzymać ich zbyt blisko urządzenia. Poniżej zdjęcie wykonane tuż po zabiegu i podłączeniu monitora:
Wspominałem wcześniej o przygotowaniu picia i jakiegoś lekkiego posiłku pod ręką. No cóż, nie trudno sobie wyobrazić jakich „wygód” doświadcza się w takim stanie. Nie ukrywam pomoc rodziny jest tutaj nieoceniona. Niemniej jednak trzeba pamiętać, że do toalety nie możemy pójść. Warto więc poprosić od razu pielęgniarkę o kaczkę. I liczyć na to, że nie będzie potrzebny basen…
Wypis ze szpitala
Pierwszy zabieg, ponieważ był w piątek, zakończył się wypisem w poniedziałek. Po drugim zaś wyszedłem już następnego dnia!
Dostałem dokumenty, które oddawałem w dniu rejestracji oraz wypis ze wszystkimi szczegółami pobytu. Od wyników badań po detale zabiegu i epikryzę z zaleceniami co dalej (m.in. koniecznością kontroli za kilka miesięcy)
W obu przypadkach czułem się bardzo dobrze i bez problemów wróciłem do domu bez niczyjej pomocy.
Dlaczego były potrzebne dwa zabiegi?
Oczywiście zabieg ablacji trwał zawsze do momentu aż nie zostały wyeliminowane wszystkie szlaki odpowiedzialne za moją przypadłość. Trzeba jednak wiedzieć, że nie jest to do końca taka prosta sprawa…
Niestety. Pomimo pieczołowitej precyzji w wykonywaniu ablacji i następującym po niej dość długim czasie oczekiwania (prawie 20-30 minut), szlaki te potrafią wrócić. Być może związane jest to z naturalnym procesem gojenia się lub tylko czasowej dezaktywacji pod wpływem ciepła, które po przestudzeniu „odblokowuje” komórki przewodzące impulsy… Tego niestety nie można być pewnym.
Niemniej jednak godzinę po zabiegu badanie kontrolne EKG przy łóżku wykazało u mnie ponownie WPW. Podobno w tak krótkim terminie wiele jeszcze może się dziać… Dlatego w trzeciej dobie znów wykonano badanie i tym razem wykres EKG wyglądał prawidłowo, nie było preekscytacji. Po ponad trzech miesiącach na kontroli okazało się, że WPW dalej istnieje. Stąd drugi zabieg, po którym wszystko wyglądało prawidłowo przez cały czas.
Dla ułatwienia kilka suchych liczb sprzed i po drugim zabiegu:
przed – PR 77ms, QRS 144ms, QTc 460ms
kilka godzin po – PR 136ms, QRS 86ms, QTc 459ms
widać zatem pozytywny wpływ ablacji na skrócenie QRS i wydłużenie PR. Brak delty. Nie mam niestety obecnego wykresu EKG (już jest, szczegóły poniżej), ale widziałem po zabiegu załamek Q i S 🙂
Dodano: 2020.01.04
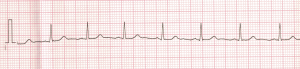
Wykonałem kontrolne badanie EKG spoczynkowego (poniższy wykres na pełnym wdechu, więc trochę inne odwzorowanie). Po trzech tygodniach od zabiegu wszystko wygląda prawidłowo. Preekscytacja nie powróciła. Załamek P i Q jest widoczny, podobnie z załamkiem S:
Dla porównania raz jeszcze ekg z maja 2019:
Życie po zabiegu 🙂
Przez pierwszych kilkanaście dni należy się oszczędzać. Nie wolno nadwyrężać pachwin ani wykonywać większych wysiłków.
I to w zasadzie tyle. Powrót do pracy, powrót do codziennych obowiązków i cieszenia się życiem 🙂
Ponieważ dalej nie mam więzadła, do biegania szybko nie wrócę. Ale za niedługi czas zamierzam uruchomić ponownie trenażer eliptyczny (pospolicie zwany orbitrekiem).
Kontrola w kwietniu wykaże czy potrzebny będzie kolejny zabieg. Po drodze zapewne wykonam jeszcze kilka badań, już na własny koszt. Niemniej jednak czuję się lepiej, mam niższe (prawidłowe) ciśnienie i nadzieję, że już po wszystkim 😉
Każdemu, kto dotarł do końca tego wpisu, serdecznie gratuluję wytrwałości 🙂 i zachęcam do wypowiedzi w komentarzach.
Bez względu na powód dla którego tu trafiłeś, życzę powodzenia. Dużo zdrowia i spokoju serca 😉


Cześć. Mam na imię Monika. Mam 27 lat. Mam zespoł wpw i inne arytmie. W kwietniu tego roku mialam ablacje w Białymstoku. Niestety nieudana. Wystąpił blok przedsionkowo komorowy i trzeba bylo przerwać. Caly zabieg trwal 3h. Ciężko było widzieć i czuc jak tetno spada z 250 na 28 straszne uczucie… ale czestoskurcz pojawia się czesto , lub takie dziwne uczucie w klatce piersiowej oraz skoki ciśnienia. Zostałam odesłana do anina bo podobno jestem trudnym przypadkiem. W poniedziałek mam się stawić w szpitalu. Dziekuje za tak obszerny opis. Zawsze lepiej wiedziec co i jak a widzę że niektóre aspekty sie różnią jeśli chodzi o moje doświadczenie w Białymstoku.
Cześć. Trzeba jeszcze podkreślić, że wszystko działo się w czasach minionej epoki przedcovidowej. Tak więc należy się spodziewać różnych zmian, szczególnie przy rejestracji i pewnie badaniach. Powodzenia!
Hej Monika. Ja rowniez w poniedzialek stawiam sie na ablacje – ale we Wroclawiu. Trzymam za Ciebie mocno kciuki! Damy rade 🙂
Również bede trzymać kciuki. I daj znać jak wrażenia po.
Wiele szczegółów. Jedno co szwankuje to poszanowanie intymności. 3/4 pacjentów to Panowie i 1/4 Panie. Zespoły operacyjne które przygotowują pacjenta powinny być damska męskie w zależności od potrzeb. Ale jak się słyszy co dzieje się na porodówkach, brak możliwości wyboru lekarki to co tu mówić o innych zabiegach.
Naprawdę oczekujesz przy zabiegu, że będzie cię obsługiwać kobieta ?? Jakie to ma w ogóle znaczenie ? Akurat dostałam zdjęcia z sali jak syn miał zabieg – był calutki przykryty chirurgicznymi prześcieradłami, tylko pachwina miejsce nacięcia dziurka. No i wspomnienie o porodach (widać z opisu że nie masz tego za sobą) uwierz że to kompletnie nie ma znaczenia kto się koło ciebie kręci (mam za sobą 2 naturalne porody w wieku 26 i 29 lat) – chcesz urodzić i tyle, co za różnica z kim ?? Musisz trochę wyluzować – lekarze są od leczenia i ratowania życia a nie od gapienia się na twoje wdzięki… 🙂
Bardzo dziekuje
Tego szukalam
Bardzo Ci dziekuje
Od kogo wziac skierowanie na ablacje w ramach nfz?
Do tej pory leczylam sie prywatnie
Skierowanie wypisuje dowolny lekarz kardiolog, czy to w ramach NFZ czy to prywatny – ważne żeby był lekarzem ubezpieczenia zdrowotnego, czyli miał podpisaną umowę z NFZ. Na skierowaniu można uwzględnić do którego szpitala jest ono przeznaczone. Następnie należy zarejestrować się w poradni. Więcej informacji na stronie: https://www.ikard.pl/leczenie-w-poradni.html
Mi skierowanie wystawił lekarz POZ (pierwszego kontaktu). Przez pacjent.gov.pl można zgłosić się do najbliższej placówki i tam umówić się na wizytę, pokazać lekarzowi np. EKG, powiedzieć, że kardiolog zalecił ablację i lekarz wystawi skierowanie na oddział kardiologiczny.
Bardzo serdecznie dziękuję za ten wspaniały wpis !! Właśnie jestem z 13 letnim synem na pobycie diagnostycznym w GCZD w Katowicach i też czeka nas ablacja, ale pewnie trochę poczekamy na termin. My będziemy robić w Łodzi. Cieszę się że mogłam przeczytać to na głos synowi i uświadomić go co mniej więcej go czeka. U nas też zupełny przypadek, syn nie ma żadnych objawów, skierowano nas do kardiologa ze szmerami na sercu , które okazały się być nieistotne, a EKG wykazało WPW. Diagnostyka identyczna jak u pana te same badania póki co. Pozdrawiam cieplutko.
edit:
U nas sytuacja wygląda tak, że syn jest już rok po ablacji (w grudniu minął rok). Poszło bezproblemowo, zabieg szybki, syn dochodził do siebie w piorunującym tempie, opieka w Łodzi świetna, profesor rewelacyjny. Syn miał tylko miejscowe znieczulenie. Za nami już 3 kontrole kardiologiczne i póki co EKG nie wykazuje zespołu. Aczkolwiek w Łodzi wykryto kolejną wadę – dwupłatkową zastawkę aorty.
Cieszę się, że syn skorzystał na wpisie i wszystko się udało.
Co ciekawe dwupłatkowość wykryto u mojego ojca i pod tym kątem również się badałem, ale tu niespodzianki nie było, choć to podobno dziedziczne. Za to (już dawno) znaleziono u mnie drugą śledzionę i podobnie ma moja córka. Zaś moja mama ma trzy nerki…
Generalnie, choćbyśmy byli nie wiadomo jak zdrowi, niespodzianek siedzi w nas bardzo wiele. Ja lubię myśleć (trochę snobistycznie) o nas, jak o ludziach nadnaturalnych 🙂 Natura stworzyła nas wyjątkowymi, mamy pewne cechy charakterystyczne i nie do końca wiadomo czy bez takich ciekawostek pokroju WPW bylibyśmy inni 🙂 Jak to mówią, co nas nie zabije to nas wzmocni.
Dlatego głowa do góry i dawajcie znać jak dalsze badania wyszły.
Cześć,
Czy mógłbyś polecić kardiologa z instytutu w Aninie do którego mógłbym udać na konsultacje?
Kilka lat temu miałem wykonywaną ablację, teraz zrobił pakiet padań kardiologicznych i wyszły nie najlepiej.
Będę wdzięczny za pomoc!
Witam. Jeśli mogę ci coś doradzić to ja byłam u prof Pytkowskiego. Jest tam ordynatorem. Tzn w 2 oddziale zaburzeń rytmi
Dzięki za ten wpis. Skręcało mnie przy czytaniu, ale to dlatego, że o konieczności ablacji dowiedziałam się dopiero półtora tygodnia temu, więc jeszcze nie przetrawiłam tematu. Na razie nie wyobrażam sobie tego wszystkiego co mnie czeka. Ostatnia rzecz jakie bym się spodziewała to zabieg na sercu tuż przed 40tka:)Mam nadzieję, że dobrze się czujesz i że dolegliwości już nie wróciły. Jeszcze raz dziekuje za ten wpis. Bede do niego wracac żeby oswoić strach
Ja mam 32 lata, miesiąc temu miałem drugą ablacje, 13 lat temu pierwszą.
Argument „zabieg na sercu przed 40-stką” ma się nijak do rzeczywistości.
No tak jak czytałem i do tej pory czytam różne wypowiedzi tu i ówdzie, zazwyczaj o ablacji dowiadują się względnie młodzi ludzie albo osoby dopiero na jesieni życia. Ta pierwsza grupa, choć pewnie równie przerażona, to jednak czuje się bardziej poszkodowana. W końcu na starość łatwiej o przygody zdrowotne. Ale tak jak powiedział Damian, to żaden argument 😉 Na szczęście niezależnie od tego ile wiosen sobie liczycie, zabieg nie należy do nawet średnio obciążających organizm i rekonwalescencja jest praktycznie natychmiastowa. To zdecydowanie nie to samo co przy operacjach w znieczuleniach ogólnych i na otwartym serduchu 🙂 A przecież są robione również w wieku emerytalnym. Nie chcę wprost mówić, że zawsze mogło być gorzej, ale w obliczu innych wyzwań potraktujcie to jako ciekawą przygodę, przy opowiadaniu której inni będą szeroko otwierać oczy (Drutami przez uda? Do serca? Wypalanie mikrofalami? Wow)
Cieszę się, że wpis wciąż okazuje się pomocny. Chociaż powstał przed pandemią, to poza procedurami niewiele chyba mogło się zmienić. Może dajcie znać jak to teraz wygląda?
Co do mnie, covid kompletnie rozklekotał wszystkie plany na kontrolę. Przekładana dwukrotnie ostatecznie nie doszła do skutku. Aktualnie badania mam do powtórzenia, ale po drodze drugie dziecko, przeprowadzka, inne wymówki 😉
U nas było grubo, jakoże syn jest niepełnoletni, a na co dzień mieszkamy pod Siewierzem (zabieg był w Łodzi) byłam z nim w szpitalu na oddziale – rodzice testowani, ale ci co mieli pokoje w hotelu szpitalnym łazili gdzie chcieli – efekt był taki,że co chwile ktoś miał covid, dobę przed zabiegiem myślałam że nas wszystkich wywalą do domów bo znowu ktoś przyniósł badziew, ale się udało . Natomiast podobno przed nami dwukrotnie w listopadzie i pażdzierniku ablacje odwołano przez rodziców ( profesor przyjeżdza tylko raz w miesiącu na 2 dni na ablacje). Nie wolno nam było opuszczać oddziału, nawet do kiosku (podwozili zamawiane jedzenie pod oddział) . Za to nas covid dopadł w styczniu zaraz po ablacji – byłam przerażona – ale syn przeszedł go jak katar 🙂 Jeśli chodzi o strach – my się też stresowaliśmy a naprawdę to nie jest taki straszny zabieg jak go opisują (jakiś sportowiec kiedyś opisał ten zabieg, jakby to była operacja na otwartym mózgu – że niby taka poważna – hehe) Syn po zabiegu 1,5 doby został wypisany do domu, przez tydzień miał zakaz kąpieli – tylko prysznic – i zwolnienie z wfu do końca lutego (zabieg 15 grudnia). Potem mógł już wszystko robić normalnie.
Im więcej czytam o ablacji, tym spokojniejsza się czuję, aczkolwiek pierwsze wrażenia po tym jak usłyszałam od lekarza, że jej potrzebuję, do przyjemnych nie należało. U mnie pewnie jeszcze dodatkowo nakłada się to, że mój syn ma problemy kardiologiczne i ten temat jest dla mnie i dla mojego męża dosyć ciężki. Już samo to, że będę w Aninie, niedaleko CZD gdzie długo leżeliśmy, powoduje we mnie duży stres. No ale nic, co nas nie zabije, to nas wzmocni. W tym przypadku chyba wyjątkowo adekwatne przysłowie
Hej, ja mialam ablacje w lipcu 2021 we Wrocławiu (w wieku 34 lat) i nie bylo wiekszych covidowych roznic. Oczywiscie w szpitalu nie ma odwiedzajacych, no i mialam maseczke na twarzy podczas zabiegu… I tyle. Reszta bardzo podobnie.
MAT, jak wyglądało u Ciebie dochodzenie do siebie po ablacji? Przez pierwsze miesiące czułeś nieprawidłowości/uklucia/nierówne bicie?
Jest miesiąc po zabiegu i tak właśnie mam..
Hej,
tak, pierwszy miesiąc (a najbardziej tydzień) były dziwne. Wszystko się tak na serio uspokoiło dopiero po pół roku (tyle też słyszałam że trwa gojenie tej ranki w sercu i wytwarzanie blizny). Także nie bój żaby 🙂